Objectives
Refeeding syndrome(RFS, 영양재개 증후군)는 nutritional replenishment 후에 발생하며, 만약 조기에 발견하지 못하고 적절하게 치료하지 못한 경우 매우 치명적인 결과를 초래할 수 있는 증후군이지만, 이와 관련한 daily clinical practice에 대한 evidence-based treatment와 monitoring은 아직 부족한 상황입니다. 본 연구는 anorexic patients를 제외한 medical inpatient에서 발생할 수 있는 RFS에 대해 expert consensus guideline을 제안하기 위한 것이 목적이며, 이전 systematic literature에 기반해서 risk factors, diagnostic criteria, preventive and therapeutic measures 등을 다룹니다.
Methods
RFS에 대한 최근의 qualitative systematic review를 근거로 해서 이 연구에서는 임상적으로 관련된 recommendation 뿐만 아니라 RFS가 발생한 inpatients의 치료와 monitoring에 대한 algorithm을 제시하였습니다. International experts와 함께 recommendation들을 논의하였고 그 agreement에 대해서 rating하였습니다.
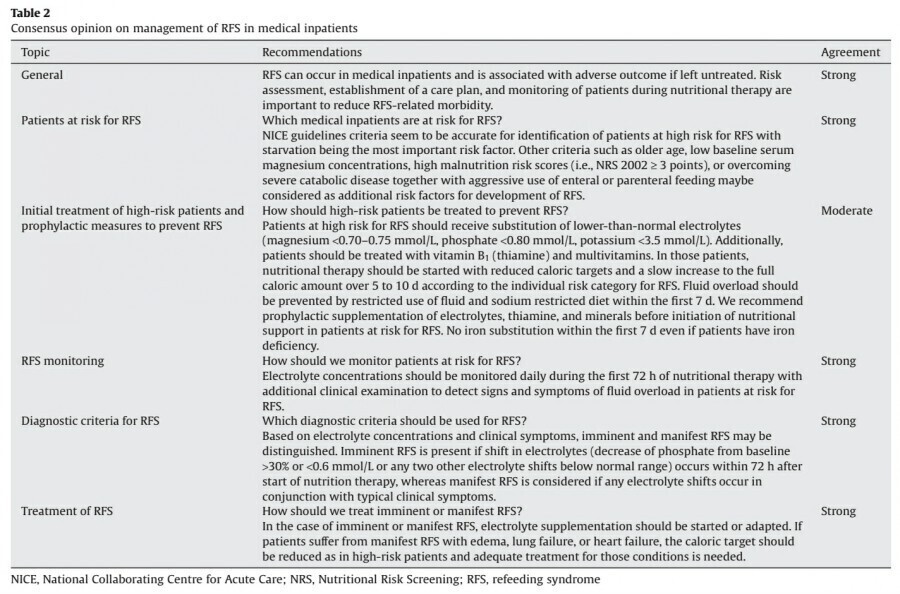
Results
RFS에 대한 risk assessment를 위해서 specific screening criteria (i.e., low body mass index, large unintentional weight loss, little or no nutritional intake, history of alcohol or drug abuse)의 사용을 권고합니다. RFS에 대한 환자 개개인의 risk에 따라서 nutritional therapy를 주의해서 시작해야 하며, close clinical monitoring과 함께 engery goal과 fluid goal에 맞춰서 단계적으로 증량해야 하고, electrolyte와 vitamins을 보충해야 합니다. Imminent RFS와 manifest RFS의 진단, practical treatment recommendations, nutritional therapy adoption에 대한 crititeria를 참고할 것을 제안하고 있습니다.
Conclusion
Evidence에 근거해서, 이 연구에서는 medical inpatient에서 발생하는 RFS에 대한 risk assessment, treatment, monitoring에 대한 practical algorithm을 제안하였습니다. Daily routine clinical care에서 볼 수 있는 RFS에 취약한 환자군에 대한 치료를 optimization 하고 standarization 하는데 도움이 될 것입니다. 또한 이 recommendations 재정립하는 추가적인 연구들이 필요할 것으로 보입니다.
Context
Refeeding syndrome 발생 위험인자의 확인
Artificial nutritional support를 시작한 malnourished cancer patients에 대한 연구에서, phosphate concentration이 0.40 mmol/L 미만일 때를 RFS로 정의했을 때 그 발생률은 24.5%로 확인되었으며 parenteral nutrition에서 18.5%가 발생한 것과 비교해서 enteral nutrition이 37.5%로 보고하였습니다.
이 연구에서 RFS를 진단받은 환자의 61.5%에서 feeding을 시작한 지 3일 이내에 RFS가 발생하였는데, 다른 대부분의 연구에서도 비슷한 결과를 보였습니다. 이 기간은 metabolism이 catabolic state에서 anabolic state로 전환하고 electrolytes와 fluids shift가 많이 일어나는 가장 취약한 시기라고 할 수 있습니다. 따라서 이러한 initial phase에는 RFS로 인한 fluid overload나 organ function의 이상을 발견하기 위해 electrolyte를 monitoring 하고 매일 clinical examination을 시행해야 합니다.

만약 refeeding period 동안 critical electrolytes이 급격하게 감소하는 소견을 보인다면 oral route를 통해서 적절하게 보충해 주는 것이 필요합니다. Gastrointestinal failure(eg, ileus, short bowel, malabsorption) 환자에서는 parenteral route를 이용할 수 있겠습니다.
고위험 환자에서는 initial refeeding phase 동안 EKG를 이용해서 cardiac rhythm을 monitoring 함으로써 심각한 부정맥(eg, torsades de pointes)으로 이어질 수 있는 electrolyte shift(eg, QT prolongation)로 인한 의심 소견을 조기에 발견할 수 있습니다.
Refeeding syndrome의 진단 기준
Starvation(catabolic state) 동안, 우리 몸은 energy를 얻기 위한 main source가 carbohydrate/glycogen에서 body protein(gluconeogenesis)와 fat(free fatty acids, kenogenesis) metabolism으로 이동합니다. Replenishment 동안의 갑작스러운 glucose 공급은 insulin concentration의 급격한 증가를 유도함으로써(anabolic state) glycogen, fat, protein의 생산을 자극하게 됩니다. 여기서 중요한 점은 insulin의 높은 concentration이 potential fluid overload로 이어지는 renal sodium retention을 촉진한다는 것입니다. 이 과정에서 potassium, phosphate, magnesium, thiamine 등의 serum concentration이 결핍될 수 있으므로 이러한 electrolytes와 minerals의 요구량이 증가하게 됩니다. 상기의 physiologic change를 고려하였을 때, electrolytes shift가 RFS의 특징이며, RFS의 주요 진단 criterion이라고 할 수 있습니다. 이러한 electrolytes 및 fluid shift의 결과로 발생하는 peripheral edema, respiratory insufficiency, heart failure 등은 심한 RFS case에서 나타날 수 있습니다.
Refeeding syndrome 위험군 환자의 치료
RFS 치료에 대한 연구들을 보면 phostate supplementation이 효과적입니다. Imminent 혹은 manifest RFS에서 electrolyte supplementation을 강화 혹은 시작하는 것을 권고하고 있습니다.

RFS 환자에서 edema, lung or heart failure, other organ deterioration 등의 임상 증상이 있는 경우에는 그에 대한 적절한 처치가 필요하며, 고위험군에서는 이에 더해 nutritional replenishment의 energy content를 감량하고, fluid management를 주의해서 시행해야 합니다.

최적의 calorie replacement rate에 대해서는 아직 정확한 답은 없으며 환자군에 따른 차이(eg, critically ill versus medical ward patients)가 있는지 역시 아직 결론이 나지 않은 상황입니다. Hypoglycemia나 hyperglycemia가 RFS 발생에 있어서 중요한 역할을 하는지와 insulin 투여가 RFS의 위험에 어떤 영향을 미치는지에 대해서는 아직 알려진 바가 없습니다.
Reference
Natalie Friedli et al. Management and prevention of refeeding syndrome in medical inpatients: An evidence-based and consensus-supported algorithm. Nutrition 47 (2018) 13–20
2023.12.14 - [의학] - 중환자에서 고칼로리와 저칼로리 영양 요법의 비교
중환자에서 고칼로리와 저칼로리 영양 요법의 비교
High-protein hypocaloric vs normocaloric enteral nutrition in critically ill patients: A randomized clinical trial Purpose Enteral feeding(경장 영양) 중인 중환자에서 칼로리 공급의 적절한 양에 대해서 논란이 있습니다. 본 연
blueorbit.tistory.com
2021.11.01 - [의학] - 중환자에서 parenteral nutrition(정맥영양)을 언제 시작해야 할까?
중환자에서 parenteral nutrition(정맥영양)을 언제 시작해야 할까?
Early versus Late Parenteral Nutrition in Critically Ill Adults Background Enteral nutrition(경장영양) 단독으로 caloric target에 도달하기 어려운 성인 중환자에게 parenteral nutrition(정맥영양)을 시작하는 시점에 대해서
blueorbit.tistory.com
2022.06.20 - [의학] - Monitoring nutritional support
Monitoring nutritional support
영양 상태(nutritional status)의 초기 평가가 중요하지만, 영양 지원(nutritional support) 후 이에 대한 효과를 monitoring 하는 것 역시 중요하다. 적절한 영양(adequate nutrition)이란 입원으로 이어지게 된 대사
blueorbit.tistory.com
2024.03.06 - [의학] - 경장 영양(enteral nutrition) 중인 중환자의 금식 가이드라인 예
경장 영양(enteral nutrition) 중인 중환자의 금식 가이드라인 예
본 가이드라인은 수술 혹은 시술 전 enteral nutrition(EN, 경장영양)을 중단 및 재시작하는 기준에 대해 설명하며, protective airway(defined as a cuffed endotracheal or tracheostomy tube)를 유지 중인 enteral nutrition을
blueorbit.tistory.com
'의학' 카테고리의 다른 글
| 급성 심근경색 환자에서 주입한 진정제 종류에 따른 예후 비교 (2) | 2024.01.24 |
|---|---|
| Propofol과 fentanyl의 병합 요법이 중환자 사망률에 미치는 영향 (1) | 2024.01.23 |
| 섬망의 정의와 위험 인자 (2) | 2024.01.21 |
| 중환자에서 SBT(spontaneous breathing trial) 시 T-piece와 PSV의 비교 (1) | 2024.01.13 |
| Surviving Sepsis Campaign 2021_3 (0) | 2024.01.08 |



